Lattoferrina e parodontopatie
La malattia parodontale colpisce i tessuti parodontali e affligge circa metà della popolazione mondiale. Le sue forme più gravi colpiscono l’11% degli adulti, rendendo la parodontite la sesta malattia più diffusa nel genere umano (1). Si definiscono parodontiti le patologie che insorgono quando l’infiammazione gengivale si estende all’osso alveolare, al tessuto connettivo con conseguente perdita dell’attacco del dente.
Oltre ai fattori ereditari o acquisiti, anche i processi infiammatori, i fattori traumatici, le alterazioni del tessuto connettivo, i cambi morfologici dell’epitelio, lo stress ossidativo e i processi neoplastici contribuiscono alla severità e alla progressione della malattia parodontale (2, 3, 4). Tuttavia, il principale agente eziologico è rappresentato dai batteri in biofilm presenti
nel fluido salivare o adesi ai tessuti abiotici e cellulari del cavo orale. Gli antigeni batterici stimolano la risposta immune dell’ospite provocando gengiviti indotte dalla placca e parodontiti croniche.
Paradontite: le cure con la lattoferrina
Mentre la gengivite è una lesione infiammatoria reversibile e facile da trattare, la parodontite è caratterizzata da un’attivazione cronica del sistema immune difficile da contrastare (5, 6).
Ne consegue che, sebbene alcuni batteri patogeni della placca sottogengivale producano fattori di virulenza che causano un danno
diretto ai tessuti parodontali, anche la risposta infiammatoria patologica dell’ospite ha un ruolo fondamentale nell’eziopatogenesi di questa malattia.
Infatti, l’elevata concentrazione delle citochine pro-infiammatorie, sintetizzate dagli epiteli infettati da batteri anaerobi patogeni intracellulari facoltativi associati alle parodontopatie come Actinobacillus actinomycetemcomitans, Porphyromonas gingivalis,
Prevotella intermedia e Prevotella nigrescens, contribuisce alla severità della patologia parodontale. Anche l’induzione dello stress ossidativo e la produzione di proteasi batteriche attive contro le proteine di difesa dell’ospite contribuiscono all’instaurarsi delle parodontiti (8).
La parodontite contribuisce negativamente alla salute umana, alla qualità di vita dei soggetti affetti, alla loro autostima e al loro benessere generale (9, 10). Inoltre, molti studi hanno associato la malattia parodontale a varie
patologie sistemiche come diabete, AIDS, aterosclerosi vascolare, artrite reumatoide, gravidanze patologiche, parti pretermine, obesità e sindromi metaboliche (11, 12, 13, 14).
Riportiamo di seguito la classificazione delle parodontiti
- La parodontite precoce si manifesta con sanguinamento della gengiva e formazione di tasche gengivali profonde da 3 a 4 mm; la parodontite moderata con sanguinamento della gengiva, mobilità del dente e tasche da 4 a 6 mm; la parodontite avanzata con sanguinamento della gengiva, significativa mobilità del dente e tasche profonde più di 6 mm.
- La parodontite apicale ha, invece, un’origine endodontica e l’infezione giunge al tessuto parodontale attraverso le strutture canalari interne del dente.
- La parodontite è definita localizzata se riguarda meno del 30% dei denti, mentre è considerata generalizzata se riguarda più del 30%. La localizzata risulta insorgere a seguito di un’infezione da Aggregatibacter actinomycetemcomitans, mentre quella generalizzata è associata prevalentemente a Porphyromonas gingivalis e Bacteroides forsythus. Sia la forma localizzata che la generalizzata possono essere associate anche ad una predisposizione genetica.
La classificazione delle malattie parodontali ha suscitato numerosi dibattiti nei decenni scorsi, quando le informazioni sulla eziopatogenesi erano decisamente più scarse. La tendenza più recente di classificarle in base all’età si è rivelata piuttosto imprecisa e inutile. Ne consegue che, ancor oggi, si utilizza la classificazione dell’American Academy of Periodontology, per distinguere la parodontite cronica, più frequente negli adulti, e la parodontite aggressiva, più frequente nella pubertà. Un gruppo a parte è rappresentato dalle rare forme di parodontite ulcero-necrotica.
- La parodontite cronica è caratterizzata dall’infiammazione gengivale, sanguinamento spontaneo o al sondaggio, perdita di attacco con formazione di tasca gengivale e riduzione dell’osso alveolare. Si manifesta come gengivite già nell’adolescenza, lentamente progressiva, con aggravamento acuto e perdita dell’attacco dentale in concomitanza ai periodi di riduzione delle difese immunitarie. Nel corso della vita, fino ad arrivare all’età adulta, gli effetti distruttivi della malattia si continuano a manifestare. L’entità del danno è funzione dei livelli di placca, dei processi infiammatori, dell’efficienza del sistema immunitario, della sintesi ormonale ed è anche associata a patologie come il diabete e allo stile di vita incluso lo stress. Il rischio di contrarre la parodontite cronica è significativo nei tabagisti. La risposta terapeutica in tali individui ha una prognosi più sfavorevole.
- La parodontite aggressiva comprende rare forme di parodontiti caratterizzate da una progressione rapida che viene diagnosticata in base alla perdita di attacco e al danno osseo soprattutto dei primi molari e degli incisivi. In età puberale, si presenta generalmente come una parodontite localizzata, che evolve in generalizzata, ancor più grave, principalmente in giovani adulti e anche in pazienti più anziani. L’età non è comunque la sola discriminante per differenziare la parodontite cronica da quella aggressiva. Condizioni igieniche particolarmente inadeguate possono causare la forma cronica anche nei bambini. Nel 2005, Jordan e collaboratori (15) associarono la parodontite aggressiva alla più elevata frequenza di un polimorfismo della lattoferrina in popolazioni afroamericane rispetto a quelle caucasiche, mentre altri autori avevano precedentemente osservato che pazienti con parodontopatie possedevano concentrazioni di lattoferrina e mucina salivare inferiori ai soggetti sani (16). Recentemente, la parodontite aggressiva è stata associata anche ad un disordine nella chemiotassi dei neutrofili (17).
- La parodontite ulcero-necrotica è una patologia distruttiva del parodonto caratterizzata da papille e margini gengivali ulcerati e necrotici, ricoperti da un materiale pseudomembranoso giallognolo. È prevalente nei giovani (20-25 anni) soprattutto nei Paesi in via di sviluppo. Le lesioni necrotizzanti si sviluppano rapidamente e dolorosamente con sanguinamento, talvolta spontaneo. La necrosi gengivale, a carico delle papille interdentali, sprofonda nell’osso alveolare danneggiandolo. Associati a questa patologia possono manifestarsi tumefazione linfonodale, febbre e malessere generale. L’igiene orale è tipicamente molto scarsa, anche perché lo spazzolamento dentale risulta molto doloroso. Il decorso è generalmente acuto ma, anche qualora si attenui la sintomatologia, possono presentarsi episodi ricorrenti di riacutizzazione. Non è stato individuato uno specifico genere batterico in grado di provocare di per sé questa patologia che appare non trasmissibile al contatto. Piuttosto si propende ad attribuire all’effetto dei prodotti metabolici dei batteri della placca una esacerbazione in concomitanza con malattie sistemiche (AIDS, leucemia, morbillo, varicella, tubercolosi), malnutrizione, fumo, stress, depressione e scarsa igiene orale.
In sintesi, quindi, la parodontite è associata al sanguinamento, all’infezione da batteri anaerobi intracellulari facoltativi, all’infiammazione, alla migrazione dell’epitelio lungo la superficie radicolare, ad ascessi e suppurazioni, al danneggiamento del legamento parodontale, al riassorbimento dell’osso alveolare ed infine alla perdita dell’attacco connettivale al dente.
Le parodontiti risultano reversibili solo se vengono diagnosticate nella fase precoce e curate immediatamente. Con il progredire della malattia, testimoniata principalmente dalla progressione della perdita di attacco del dente, la possibilità di recupero diventa più difficile, generalmente parziale e richiede trattamenti più complessi come la terapia rigenerativa dell’osso.
Considerando i dati riportati fin qui, la malattia parodontale indica un severo disordine dell’omeostasi dell’infiammazione come risultato delle complesse interazioni tra i batteri parodontopatogeni e la risposta immune dell’ospite che, se non trattata, può portare non solo alla perdita dei denti, ma anche evolvere fino a indurre malattie sistemiche più severe (13, 14).
Il fluido crevicolare riflette non solo le condizioni della gengiva, infiammata o meno a seconda della presenza di citochine pro-infiammatorie up espresse, ma anche lo stato immune dell’ospite indicato dai neutrofili richiamati nei siti infiammati (18). Nelle parodontiti, i neutrofili, tuttavia, sembrano aver perduto, come già riportato, una corretta chemiotassi (17) che spiegherebbe la loro inefficacia nonostante siano ancora in grado di sintetizzare la lattoferrina (19).
Occorre, tuttavia, sottolineare che Wati e collaboratori (19), nell’analizzare la concentrazione della lattoferrina, non prendono in considerazione né il grado di saturazione in ferro né le bande di degradazione della lattoferrina, due parametri fondamentali per definire il grado di funzionalità della proteina. Infatti, se la lattoferrina fosse satura in ferro al 100% a causa dei disordini dell’omeostasi del ferro e dell’infiammazione (20) o fosse degradata dalle proteasi batteriche, come da tempo ipotizzato (8), si comprenderebbe l’inefficacia dei neutrofili e l’assenza delle sue più
importanti funzioni e cioè antibatterica, antibiofilm e antinfiammatoria nelle parodontopatie (21-26).
Per ciò che riguarda la moltiplicazione batterica e la formazione
di biofilm è noto che entrambe sono influenzate dalla presenza
di ferro libero disponibile (21). Infatti se la lattoferrina è presente
nella saliva ad una concentrazione pari a 0,2-0,5 µM, una concentrazione di ferro libero salivare pari a 1 µM è sufficiente a saturarla in ferro al 100%, annullando così la sua attività antibatterica e antibiofilm.
La degradazione della lattoferrina ad opera delle proteasi batteriche, come già supposto da Alugupalli e Kalfas nel 1996 (8), è chiaramente dimostrata dai dati riportati nella figura 1. Come mostrato, la lattoferrina integra ha un PM di 80 kDa (linea 1), mentre l’aggiunta di proteasi batteriche per 18 h a 37 °C induce la completa digestione della proteina (linea 2). La lattoferrina digerita perde tutte le sue funzioni inclusa anche l’importante azione antinfiammatoria (8, 21).
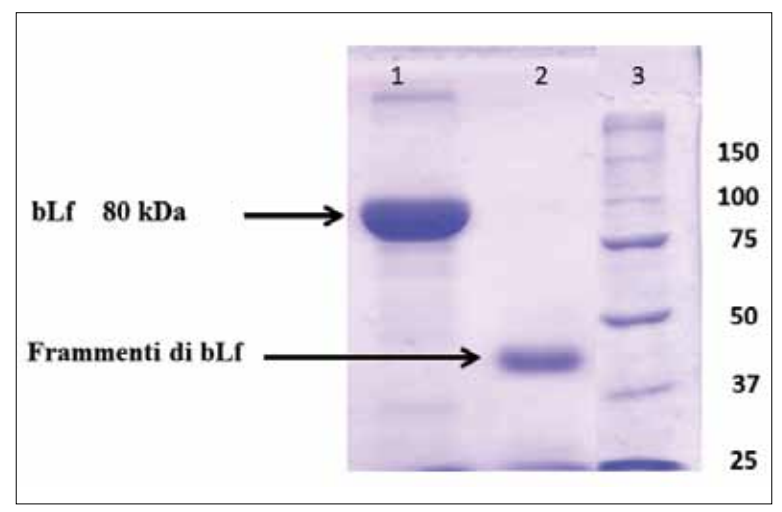
1: lattoferrina bovina (bLf) integra 15 mg.
2: lattoferrina bovina (bLf) 15 mg più proteasi batteriche (1:1) per 18 h a 37 °C.
3: pesi molecolari standard (kDa).
Occorre ricordare che la ripartizione fisiologica del ferro nei tessuti/secrezioni e nel circolo, nota come omeostasi del ferro, può essere negativamente influenzata dall’infiammazione patologica dovuta ad un elevato livello dell’IL-6, citochina pro-infiammatoria. Come già riportato in “Lattoferrina e cavo orale” (20), l’IL-6 inibisce la sintesi della ferroportina, unica proteina in grado di esportare il ferro dalle cellule al circolo, così che il ferro si accumula all’interno delle cellule ed è carente in circolo. L’accumulo del ferro intracellulare aumenta la suscettibilità dell’ospite alle
infezioni e induce fenomeni infiammatori patologici (25).
Crescenti evidenze suggeriscono che la difficoltà di risolvere l’infiammazione cronica nella malattia parodontale è proprio associata a disordini dell’omeostasi del ferro che comporta il suo sovraccarico nei tessuti e secrezioni e la sua carenza in circolo dovuta ad elevati livelli di IL-6 (27, 28, 29).
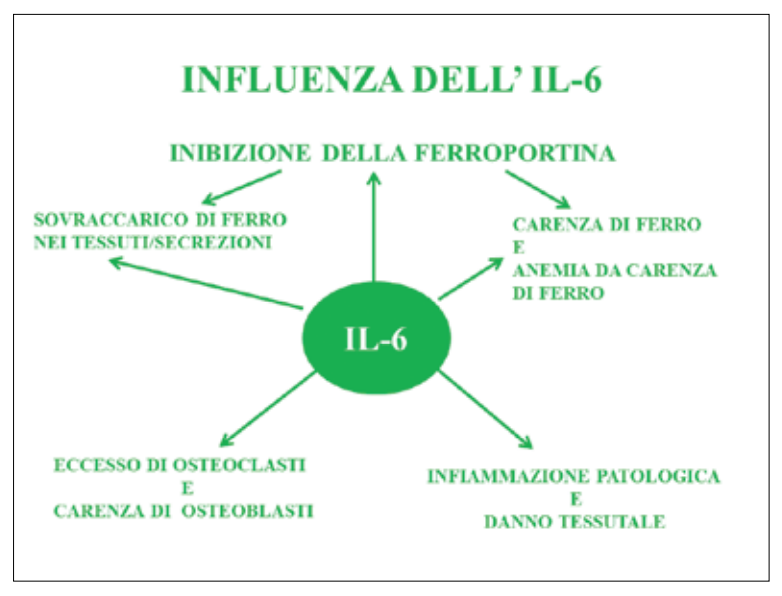
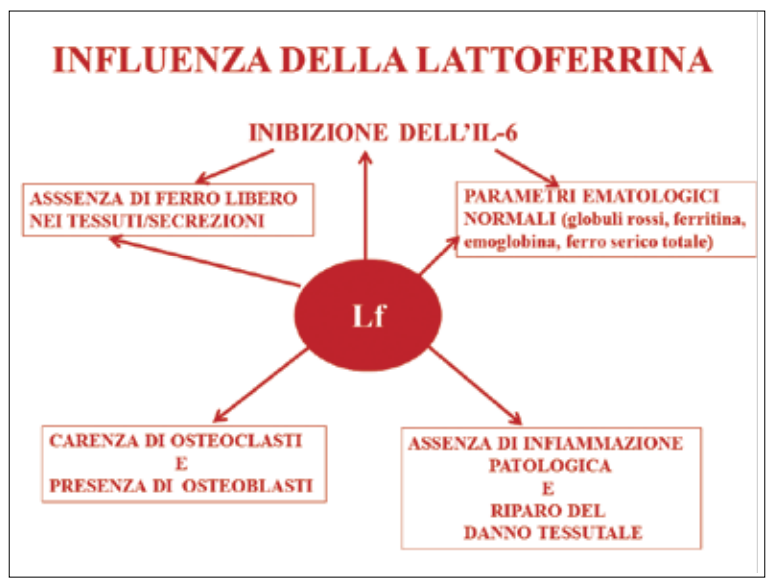
In aggiunta, è ormai accertato che l’IL-6 non solo è coinvolta nei dannosi disordini dell’omeostasi del ferro, ma è anche coinvolta nei disordini dell’osteoclastogenesi (30). Lo schema riportato nelle figure 2 e 3 riassume le più importanti funzioni dell’IL-6 (fig. 2) e della lattoferrina (fig. 3) espletate a livello degli epiteli delle mucose orali e dell’osso alveolare.
Da tutto quanto riportato, la lattoferrina sembra essere un candidato eccellente nella prevenzione e cura delle parodontopatie in quanto, ad oggi, non si conosce alcuna sostanza che, senza effetti indesiderati, svolga contemporaneamente un’attività antibatterica, antibiofilm, antidelocalizzazione del ferro (eccesso intracellulare e carenza nel circolo) ed antinfiammatoria nei confronti degli epiteli e dell’osso alveolare dove stimola lo shift degli osteoclasti ad osteoblasti (30).
Diagnosi di Paradontite
La diagnosi di parodontite è stabilita attraverso i tradizionali indici come quello gengivale e di placca, il sanguinamento e la profondità delle tasche che indicano la perdita dell’attaccamento del ctessuto parodontale al dente. Addizionalmente, le radiografie visualizzano il tessuto parodontale determinando la quantità di tessuto osseo perduto intorno al dente/i.
Tuttavia, questi parametri sono utili solo quando la perdita di attacco è di una qualche rilevanza, mentre sarebbero più utili saggi che possano dare un allarme precoce che permetta, se non di prevenire, almeno di ridurre i danni delle parodontopatie. Da quanto riportato fin qui, l’analisi nel fluido crevicolare delle citochine pro-infiammatorie, inclusa l’IL-6, la presenza della lattoferrina salivare in forma integra o digerita e la determinazione del numero dei globuli rossi, della concentrazione dell’emoglobina, del ferro serico totale e della ferritina serica fornirebbero nuovi parametri per indirizzare terapie più efficaci nella prevenzione e cura delle parodontiti.
L’obiettivo classico del trattamento della parodontite è quello di
prevenire la progressione del danno dei tessuti del parodonto e di eliminare i batteri anaerobi intracellulari della placca sottogengivale e delle tasche, trascurando le determinazioni di parametri più congrui a valutare l’infiammazione e l’anemia da
infiammazione.
Tartaro e batteri vengono rimossi dalla placca sopra e sottogengivale attraverso il processo di “curettage” che comporta la levigatura degli strati di placca accumulata, che può essere eseguita fino alla radice. Tuttavia, i tessuti gengivali nella parodontite
avanzata possono non rispondere al trattamento chirurgico e possono richiedere la chirurgia del lembo, l’innesto osseo e di tessuto molle e la rigenerazione tissutale.
Sono state descritte varie strategie di controllo delle malattie pardontali, come ad esempio l’utilizzo di un approccio di Sanità Pubblica per cambiare lo stile di vita (per esempio, il fumo, l’igiene orale, la cura di sé).
All’interno della professione odontoiatrica a livello globale, per anni, il trattamento, il controllo e la prevenzione della malattia parodontale sono stati sotto il dominio delle procedure chirurgiche che però hanno diversi limiti dovuti ai costi elevati e quindi all’accesso limitato per soggetti svantaggiati, disabili, malati cronici e anziani che, invece, avrebbero necessità di essere trattati.
In ogni caso, strategie per il controllo della malattia parodontale devono essere primariamente basate sulla responsabilizzazione dei pazienti al fine di attuare un cambio di stile di vita, riferito principalmente al fumo, al consumo di alcool e ad una corretta igiene orale. Riuscire ad insegnare una corretta igiene orale ai disabili, per quanto impegnativo, può dare importanti risultati.
Attualmente, in base a quanto riportato, si ritiene fondamentale per una corretta diagnosi e terapia delle parodontiti dosare le citochine pro infiammatorie nel fluido crevicolare o almeno l’IL-6 e determinare i parametri ematologici del paziente. Infatti, determinare il numero di globuli rossi, la concentrazione dell’emoglobina, del ferro serico totale e della siero-ferritina è estremamente utile per valutare nel paziente i disordini dell’omeostasi del ferro come il suo sovraccarico nei tessuti e nelle secrezioni e la sua carenza in circolo, che fornirebbero un indice della delocalizzazione dello stesso e quindi diagnosticherebbero un’anemia da infiammazione e non una da carenza di ferro.
Di seguito viene riportata una sintesi delle procedure generalmente adottate nella prevenzione e cura delle parodontopatie analizzandone i limiti e l’eventuale inefficacia
Terapia classica nella prevenzione e cura della Paradontite: limiti e inefficacia
Il trattamento classicamente eseguito è quello di ripristinare una corretta igiene orale grazie all’aiuto della figura dell’igienista dentale o del dentista. Ciò include anche più sedute di igiene orale professionale, ablazione meccanica del tartaro, curettage, levigatura delle radici unitamente ad una forte motivazione all’igiene orale e all’esecuzione di metodiche corrette di prevenzione.
La parodontite cronica, nei casi più gravi, può richiedere un intervento chirurgico volto a pulire i tessuti coinvolti più profondi ed eventualmente a rigenerare l’osso riassorbito.
Nella parodontite aggressiva le terapie parodontali, chirurgiche e non, richiedono il supporto di una terapia farmacologica con antibiotici come amoxicillina e metronidazolo.
Nella parodontite ulcero-necrotizzante, come già riportato, non si può eseguire una buona igiene dentale con lo spazzolamento, in quanto arreca dolore.
L’uso di sciacqui con soluzioni di clorexidina ad elevata concentrazione (0,2%) permettono di inibire, seppur parzialmente, la formazione di nuova placca batterica. Anche in questo caso si prescrive un supporto farmacologico, con antibiotici come metronidazolo, penicillina o tetracicline.
Tuttavia, l’uso di antibiotici o collutori modificano il microbiota autoctono, eliminando i commensali e selezionando un microbiota resistente ai comuni antibiotici e collutori che, invece, rappresenta un’importante protezione dall’ingiuria di batteri, miceti e virus.
Quindi, per la prevenzione e cura delle parodontiti, una terapia basata sulla somministrazione di antibiotici non risulta adeguata ed efficace a causa dei ben più complessi meccanismi associati a questa patologia, come precedentemente descritto. È ovvio che se non vengono risolti i disordini dell’omeostasi del ferro e dell’infiammazione, alla base di questa patologia, i batteri anaerobi intracellulari facoltativi, provocheranno recidive, continueranno a proliferare e a provocare danni tessutali anche in presenza di antibiotici.
La somministrazione di Loctobacillus Reuteri nella cura delle Paradontopatie: innovazione e dati contraddittori sull’efficacia
Di seguito vengono elencate le caratteristiche di Lactobacillus reuteri che rendono, al momento, poco chiari i benefici e l’efficacia di una sua somministrazione per os.
Criticismi
Lactobacillus reuteri è un batterio anaerobio facoltativo, acidofilo e acidogenico che, replicandosi, produce acido lattico che, pericolosamente, abbassa il pH della saliva favorendo la carie e l’erosione dello smalto.
Dati di letteratura sull’uso di Lactobacillus reuteri nella cura delle patologie orali sono contraddittori in quanto, se da una parte viene consigliato per correggere la disbiosi del microbiota orale, dall’altro se ne sconsiglia l’uso a causa della sua influenza nell’acidificazione della saliva e della conseguente erosione dello smalto e formazione delle carie.
Occorre sottolineare che Lactobacillus spp in forma liofilizzata, nel tempo tende ad aggregarsi, perdendo così la sua efficacia nel ripristino del normale microbiota orale. Infatti, gli aggregati microbici vengono ingoiati prima che possano aderire sia alla superficie del dente che alle mucose. Questo meccanismo disattende l’efficacia di adesione alle superfici dentali e alle mucose, importante caratteristica per il ripristino del normale microbiota orale.
Lactobacillus reuteri, inoltre, produce una sostanza, la reuterina,
in grado di svolgere un’attività antimicrobica verso Streptococcus mutans, Streptococcus gordonii, Actinomyces naeslundii e Tannerella forsythia. Tuttavia, la reuterina viene sintetizzata utilizzando come substrato glicerolo e glucosio, che aumentano il rischio di acidificazione della saliva con conseguente erosione dello smalto e formazione delle carie. Essendo
il cavo orale colonizzato da più di 600 specie commensali, non è chiaro il motivo della scelta di somministrare Lactobacillus reuteri per ripristinare il microbiota orale che, invece, dovrebbe essere evitato o sostituito, eventualmente, con altri batteri commensali.
Va inoltre sottolineato che la concentrazione di Lactobacillus reuteri nel microbiota orale è significativa solo nel primo anno di vita a causa della lattazione, mentre successivamente tende a diminuire e certamente non è il batterio commensale più significativo.
Ne consegue che la somministrazione giornaliera di più di 200
milioni di questi batteri può portare ad una disbiosi del microbiota stesso e non ad un suo ripristino, considerando che la colonizzazione orale di Lactobacillus reuteri non è permanente e questo spiega la necessità di una sua somministrazione giornaliera per prolungati periodi di tempo.
Inoltre, Lactobacillus reuteri, anche se non sintetizza elevate concentrazioni di esopolisaccaridi, vivendo però anch’esso in biofilm, invece di svolgere un’azione antinfiammatoria, può indurre un
processo infiammatorio.
È universalmente noto che una delle più importanti cause della
severità delle parodontiti è l’infiammazione cronica contro la quale Lactobacillus reuteri non ha alcun effetto. Inoltre, non è stato mai dimostrato che la sua somministrazione inibisca l’infezione da batteri patogeni anaerobi intracellulari facoltativi-associati alle parodontopatie.
Poche e conflittuali pubblicazioni riportano i risultati ottenuti in vivo sull’efficacia della somministrazione di Lactobacillus reuteri nella cura delle patologie del cavo orale, incluse le parodontopatie.
In sintesi, il maggior criticismo è rappresentato dalla durata fino ad un anno della somministrazione di Lactobacillus reuteri per far diminuire il sanguinamento, la profondità delle tasche, l’indice gengivale e l’indice di placca unitamente alla mancata dimostrazione dell’arricchimento della flora commensale come pure della sua attività antinfiammatoria e antibatterica nei confronti di batteri anaerobi intracellulari.
La somministrazione della Lattoferrina nella prevenzione e cura delle paradontiti: innovazione ed efficacia
In vitro
Come già descritto (7, 18), differentemente dai batteri commensali, i patogeni intracellulari inducono un over espressione delle citochine pro infiammatorie, di cui riveste una particolare importanza l’IL-6. Nella tabella 1 vengono riportati i risultati della sintesi di citochine pro-infiammatorie da parte di fibroblasti infettati con Prevotella intermedia in assenza ed in presenza della lattoferrina.
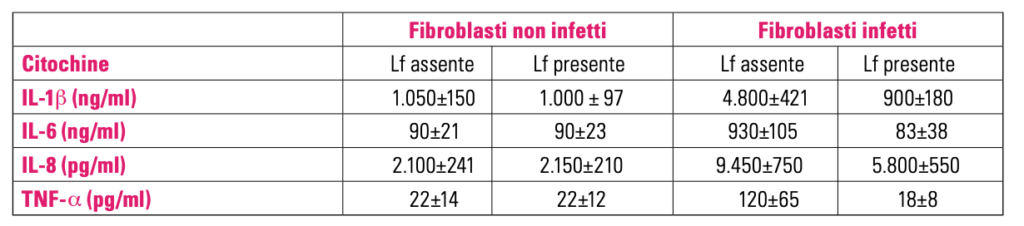
in assenza ed in presenza della lattoferrina (100 ug/ml).
Dai dati riportati, appare chiaro che l’aggiunta di lattoferrina a monostrati cellulari non infettati non induce alcun cambiamento nella sintesi delle citochine. Al contrario, la lattoferrina aggiunta a monostrati infetti da Prevotella intermedia, anaerobio intracellulare associato alla parodontite, induce una diminuzione dell’espressione dell’IL-1b, IL-6, IL-8 e TNF-a.
Sebbene il processo infiammatorio rappresenti un’essenziale difesa dell’ospite, l’eccessiva sintesi di citochine pro-infiammatorie porta ad un’infiammazione patologica con distruzione del legamento e dell’osso alveolare.
L’efficacia del trattamento con la lattoferrina nella prevenzione e cura delle parodontiti include anche una sua attività stimolante gli osteoblasti ed inibente gli osteoclasti.
In vivo
Dopo accurata igiene orale, assumere una compressa orosolubile contenente 50 mg di lattoferrina e lasciarla dissolvere nella saliva senza masticare. La saliva deve essere ingoiata come accade normalmente. Non sciacquare la bocca per almeno 15’ dopo l’assunzione di lattoferrina. La terapia può essere effettuata acquisendo 1 compressa orosolubile da 2 a 4 volte al giorno, a seconda della severità della parodontite, sempre dopo un’accurata igiene orale.
Dopo una settimana di somministrazione della lattoferrina, il paziente riferisce la scomparsa della dolenzia e del sanguinamento ed il dentista verifica che le gengive non siano più infiammate e che il movimento del dente inizi ad essere significativamente ridotto.
La durata del trattamento con la lattoferrina dipende dalla severità della parodontite e dalla distanza dai primi sintomi. Infatti, se trattata precocemente può richiedere circa 1 mese di terapia, se trattata tardivamente può richiedere fino a 3 mesi di terapia. In ogni caso, quando il paziente osserva per 3 giorni consecutivi la scomparsa della dolenzia nella masticazione, del sanguinamento e del movimento del dente, la terapia può essere interrotta.
Resta da sottolineare che, essendo la parodontite un’infezione/infiammazione ricorrente, qualora recidivi anche dopo lo specifico intervento chirurgico, il trattamento con la lattoferrina va di nuovo eseguito immediatamente, e cioè alla prima comparsa dei sintomi.
La lattoferrina è una sostanza naturale, presente nella saliva, priva di effetti indesiderati e la sua assunzione può essere ripetuta più volte in un anno o anche per periodi molto lunghi.
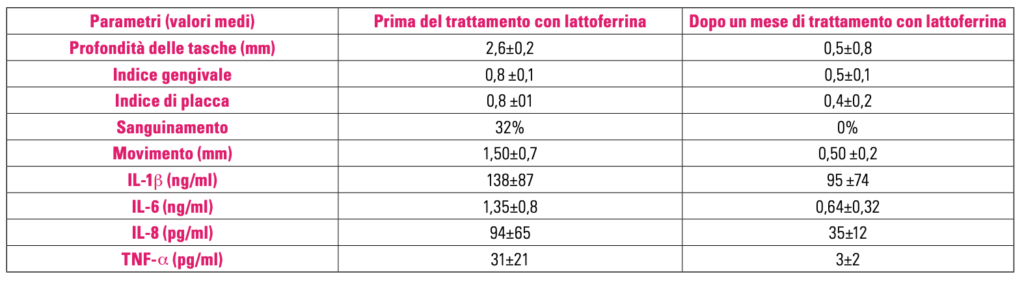
Nella tabella 2 vengono riportati i risultati dei parametri clinici e dei livelli di citochine pro-infiammatorie in volontari prima e dopo il trattamento con la lattoferrina. Appare chiaro che la lattoferrina sembra essere un candidato eccellente nella prevenzione e cura delle parodontopatie in quanto, ad oggi, non si conosce alcuna sostanza che, senza effetti indesiderati, svolga contemporaneamente un’attività antibatterica, antibiofilm, anti-delocalizzazione del ferro (eccesso intracellulare e carenza
nel circolo) ed antinfiammatoria nei confronti degli epiteli e dell’osso alveolare dove stimola anche lo shift degli osteoclasti ad osteoblasti.
Lattoferrina e Parodontopatie
Ultimi Articoli
Vuoi saperne di più sui nostri prodotti?
Vuoi saperne di più sui nostri prodotti?
Cookie Policy | Privacy policy | Privacy Uragme
Web site design, testi e grafica © ForhansLattoferrina 2020 - P. Iva 00884231002 - Powered to: THE DIGITAL WORLD



